Etiket: trombosit
Trombositopeni ve Anestezi – 2
Obstetrik Cerrahide Trombositopeni
Normal bir gebelikte trombosit sayısı yaklaşık %20 kadar azalır. Bu düşüş klinik olarak anlamlı değildir ve epidural anestezi yapma kararını pek etkilemez. Hatta ASA (American Society of Anesthesiologists) Obstetrik Anestezi Grubu tarafından en son Ekim 2006 yılında gözden geçirilen obstetrik anestezi için uygulama kılavuzunda sağlıklı bir gebe için rutin trombosit sayımı yaptırılması önerilmemekte, ancak klinik olarak kanama şüphesi mevcutsa, trombosit sayımı istenmektedir.
Gebelerin yaklaşık %7 kadarında trombosit sayısının 100.000/mm3’den az olduğuna, yaklaşık %0.5-1’inde ise bu sayının 80.000/mm3’den az olduğuna rastlanılır. Böyle bir durumda gelişebilecek bir spinal veya epidural hematom kalıcı paralizi gibi bir felaketle sonuçlanabileceğinden, trombositopeni anestezist için son derece önemlidir.
İlk olarak 1988’de Cousins ve Bromage, trombosit sayısının 100.000/mm3’den aşağı olması halinde epidural kateter yerleştirmemeyi önerdiler. Halen pek çok yazar, epidural blok için trombosit sayısının >100.000/mm3 olmasını “güvenli” kabul etmektedir. Yakın zamanda bu öneriler sorgulanmaya başlanmıştır. Ancak halen nöroaksiyel bloğun tamamen güvenli kabul edildiği tek bir eşik değerden bahsedilemez. Beilin ve ark. 3 yıl içinde trombosit sayıları 69.000-98.000/mm3 arasında değişen 30 gebede herhangi bir komplikasyon yaşanmadığını bildirmiştir.
Orlikowski ve ark. ise yatak başında bile kullanılabilecek olan tromboelastografiyi önermektedirler. Buna göre 53 mm’lik bir maksimum amplitüd trombosit sayısının 54.000/mm3 olması ile ilişkilidir ve yeterli pıhtı oluşumunu göstermektedir. Yine aynı yazarlar trombosit sayısının 75.000/mm3 üzeri olması halinde gebelerde rejyonel anestezi yapılabileceğini savunmaktadır.
Gebelikte, artmış trombosit yıkımı immünolojik mekanizmalarla, anormal trombosit aktivasyonu veya artmış trombosit tüketimi ile gerçekleşebilir. Trombositlerin artmış yıkılımı veya tüketimi preeklampsi, HELLP (hemoliz, artmış karaciğer enzimleri, düşük trombosit sayısı) Sendromu ve TTP gibi mikroanjiyopati ile seyreden hastalıklarda gözlenir.
Gestasyonel trombositopeni ise tüm gebelerin yaklaşık %5.8’inde gözlenir ve gebelikle ilişkili trombositopenilerin %75’ini oluşturur. Ancak gestasyonel trombositopeni diğer tanıları dışlayarak ulaşılan bir tanıdır. Gestasyonel trombositopenide trombosit sayısı genelde 70.000/mm3’ün altındadır ve doğumu takip eden 12 hafta içinde trombosit sayısı normale döner. Bu durumda anne ve fetusun hemoraji riskinin minimal olduğu kabul edilir.
ITP her 1000 gebelikten birinde trombositopeni nedenidir ve tüm gebelikle ilişkili trombositopenilerin %5’inden sorumludur.
Preeklampsi ise maternal trombositopeni nedenlerinin %21’ini oluşturur. Preeklamptik hastaların yaklaşık %50’si trombositopeniktir ve trombositopeni sıklıkla diğer sistemler etkilenmeden önce kendini gösterir. Klinikte hemoraji, hasta dissemine intravasküler koagülopatiye (DIC) girmedikçe, nadirdir. HELLP Sendromu’nda ise trombositopeni %3-4 oranında anne mortalitesiyle ilişkilidir.
Trombosit anormallikleri sayı veya kalite yetersizliğine bağlı olabilir. Bu nedenle trombositopenik olan gebede 2 nokta önemlidir:
Var olan bozukluk statik mi, dinamik mi? Eğer sorun dinamikse –örneğin preeklampside olduğu gibi- trombosit sayısı zaman içinde çok hızlı değişecektir. Bu nedenle seri halinde trombosit sayımları önem kazanacaktır. Buna karşın eğer sorun statikse -örneğin gestasyonel trombositopeni veya ITP’de olduğu gibi- bu durumda genelde trombosit sayısı stabil kalacaktır.
Trombosit fonksiyonlarında bozulma var mı? Gestasyonel trombositopenide ve ITP’de var olan trombositlerin fonksiyonları normalken, preeklampside genelde anormaldir.
Trombositopenik gebede nöroaksiyel anestezi kararı alınırsa, kullanılabilecek en ince iğne ile subaraknoid blok gerçekleştirmek, epidural anesteziye tercih edilir. Eğer bu sağlanamaz ve epidural anesteziye karar verilirse orta hattan kateter yerleştirilmeli ve kullanılabilecek en düşük lokal anestetik konsantrasyonu- motor blokdan kaçınıp, kanamanın ilk bulgularını göz ardı etmemek için- kullanılmalıdır. Sonrasında hasta her 1-2 saatte bir motor blok varlığı ve varsa dağılımı- açısından değerlendirilmeli. Bu değerlendirme anestezi sonlanana ve motor blok ortadan kalkana kadar devam ettirilmelidir. Eğer beklenmeyen bir motor blok gözlenirse veya daha önce varolan motor blok yayılımı lokal anestetik dozu arttırılmadığı halde ilerlerse hasta epidural hematom açısından MRI ile tetkik edilmelidir.
Trombositopenik hastaya anestetik yaklaşım
Preoperatif dönemde hasta değerlendirilmelidir. EDTA antikoagulanına bağlı in vitro rulo formasyonu sonucu gözlenen yalancı trombositopeni dışlanmalıdır. Bu kolaylıkla sitrat antikoagulanlı veya heparin antikoagulanlı tüplerde trombosit sayımının tekrarlanması veya periferik yaymada trombosit sayılması ile engellenebilir. Ayrıca trombositopeniye yol açabilecek ilaç alınıp alınmadığı araştırılmalıdır. Hastanın fizik muayenesinde ven ponksiyonu yapılan noktalarda veya tansiyon aleti manşonunun bulunduğu noktalarda peteşi veya kanama olup olmadığı kontrol edilmelidir.
Trombosit sayısında geçici bir artış intravenöz immünglobulin, plazma değişimi veya kortikosteroidlerle sağlanabilir. Aktif hemoraji varlığında cerrahi yapılacaksa, indüksiyon sırasında trombosit sayısı 50.000/mm3’in altında ise indüksiyon sırasında trombosit süspansiyonu verilir. Trombositopenik hastada trakeal entübasyon için laringoskopi sırasında üst hava yolu travması açısından (spontan kanama nedeniyle) dikkatli olunmalıdır. Yine spontan kanama potansiyeli nedeniyle rejyonel anesteziden kaçınılmalıdır.
Trombosit süspansiyonu ile ilgili noktalar:
Artmış antikor nedeniyle gelişen trombositopenide trombosit süspansiyonu ile tedavi öncelikli olarak düşünülmez. Ancak dediğimiz gibi trombosit sayısının 50.000/mm3 olması veya kanama zamanının normalin iki katı olması halinde trombosit vermek gerekir. Yine ciddi kanaması olan trombositopenik hastalarda trombosit replasmanı şarttır. Eğer trombositopeni ağırsa, sadece cerrahi için değil, aynı zamanda herhangi bir invazif girişim öncesi (örneğin santral venöz kanülasyon) trombosit transfüzyonu profilaktik olarak yapılmalıdır. Trombosit sayısı 20.000/mm3’den az olan hastalarda (özellikle trombositopeni miyelosüpresif tedaviye sekonder gelişmişse), veya az miktar kanamanın bile ölümcül sonuçlar doğurabileceği santral sinir sistemi hemorajilerinde profilaktik trombosit transfüzyonu gerekir. Masif kan transfüzyonunda da dilüsyonel trombositopeni, 2 veya daha fazla kan hacim replasmanı sonrasında genel mikrovasküler kanamaya yol açabilir ve özellikle eritrosit süspansiyonu kullanılmışsa trombosit transfüzyonu gerekebilir. Yine kardiopulmoner bypassı takiben trombosit disfonksiyonu veya trombositopeni gözlenebilir. Her ne kadar trombosit sayısı ile kanama arasında belirgin bir ilişkiye rastlanmasa da, çok az klinisyen beklenmedik bir kanama halinde trombosit sayısı 100.000/mm3 olması durumunda trombosit transfüzyonundan kaçınacaktır.
Trombosit transfüzyonlarındaki başlıca tehlike alloimmünizasyon ve artmış hastalık geçiş riskidir. Pek çok hasta transfüzyonun tetiklemesi ile antitrombosit antikorlar oluşturmazlar. Ancak bir kere antitrombosit antikorlar oluştuğunda, en sık HLA-A ve HLA-B antijenlerine karşı alloimmünizasyon gerçekleşir. Aslında trombosit süspansiyonlarında sıklıkla yer alan lökositler HLA-antikor oluşumunu trombositlere kıyasla daha kolay tetiklerler. Bu lökositten fakirleştirilmiş trombosit süspansiyonları veya HLA-uygun trombosit süspansiyonları kullanılarak önlenebilir. Trombosit IIb/IIIa (HPA) trombositlerde ana antijendir. Pek çok hastada bu antijen HPA-1a şeklinde bulunur. Toplam nüfusun yaklaşık %1-3’ünde anormal alloantijen olan HPA-1b bulunur ve bu kişiler HPA-1a pozitif donörlerden kan ürünleri aldıklarında, HPA-1a’ya karşı antikor geliştirirler. Bu alloantikor transfüze edilen trombositleri ve alıcının kendi trombositlerini yıkar ve haftalar hatta aylar süren ağır bir trombositopeniye neden olabilir.
ABO uyuşmazlığı trombosit transfüzyonu için erişkinlerde pek önemli değildir. Ancak özellikle premenapozal dönemde trombosit süspansiyonları içinde eritrosit alan kadınlarda Rh immünizasyonu açısından dikkatli olunmalıdır. Trombosit süspansiyonları birden fazla donörden alındığı ve 24-28 santigrad derecede saklandığı için bakteryel proliferasyon ihtimali arttığından infeksiyon riski de unutulmamalıdır.
Graft-versus-host hastalığı ise, nadir bir komplikasyondur ve immün yetersizliği olan hastalarda transfüzyon öncesi trombosit süspansiyonlarının gama-radyasyonuyla engellenebilir.
Trombositopeni ve Anestezi-1
Bu ay trombositopeni ve anestezi konusunda Kam tarafından yazılan ve geçtiğimiz ay Current Opinion in Anaesthesiology’de yayınlanan bir derlemeye değinmek istedik. Konunun biraz uzun olması nedeniyle trombositopeni etiyolojisiden bu yazı da, gebelikte trombositopeni ve trombositopenin anestezi sırasında idaresinden bir sonraki yazıda bahsedeceğiz.
 Trombositopeni (platelet sayısı<150.000/mm3)>
Trombositopeni (platelet sayısı<150.000/mm3)>
Trombositopeni sadece bir semptomdur ve tipik görünümü deride morarmalar, gastrointestinal ve üriner sistem kanamaları ve menorajidir. Cerrahi kanama genelde trombosit sayısı 50.000 altında olmadığı sürece gözlenmez ve spontan kanamalar trombosit sayısının 10-20.000 altına düşmesi ile görülür. Yalancı trombositopeni (psödotrombositopeni) EDTA-antikoagülanlı kanın otomatik ölçüm cihazlarında ölçülmesi ile görülür.
Trombositopeninin nedeni:
- Azalmış platelet yapımı
- Artmış trombosit tutulumu
- Veya artmış trombosit yıkımı olabilir.
Neden mutlaka araştırılmalıdır. Normal dalakta trombosit hacminin sadece 1/3’ü gözlenirken splenomegali varlığında trombositlerin yaklaşık %90’ı dalakta tutulur. Ancak splenomegali ile gelişen trombositopeni genelde kanama ile sonuçlanmaz.
Sistemik Lupus Eritamatozusta (SLE) antitrombosit antikorları veya dolaşan immün kompleksler trombositopeniye yol açar. Antifosfolipid sendromu gözlenen hastalarda ise tekrarlayan trombozlara bağlı olarak trombositopeniye rastlanabilir.
Transfüzyon sonrası purpurada, trombositopeni kan transfüzyonunu takiben 10 gün sonra meydana gelir ve vericinin trombositleri üzerindeki Human Platelet Antijen Ia (HPA-1a) ya karşı alıcıda gelişen antikorlara bağlanır. Bunun sonucunda vericinin trombositleri yıkılır.
Otoimmun idiopatik trombositopenik purpura:
Otoimmun ITP akut ve kronik olarak 2 şekilde incelenebilir. Akut ITP özellikle çocuklarda aşılama veya infeksiyöz mononükleoz gibi infeksiyonların ardından sıktır ve genelde nonspesifik immün kompleks bağlanmaları sonucunda gerçekleşir. Hastaların %5-10’unda hastalık 6 aydan uzun sürerek kronik hale geçer. Tanı genelde diğer tüm tanılar elenerek konulur; trombosit sayısı 20.000’in altına düşenlerde steroidler veya immün globulinler denenebilir. Kronik ITP ise genelde idiopatiktir ancak SLE, HIV infeksiyonu, KLL, Hodgkin Lenfoması veya otoimmün hemolitik anemi ile birliktelik gösterebilir. Kronik ITP’de otoantikorlarla (genelde IgG tipi) trombositlerin birleşmesi onların retiküloendotelyal sistemce erken sistemden temizlenmelerine yol açar. Bu durumda trombosit yarı ömrü birkaç saate iner ve megakaryosit toplam miktarı yaklaşık 5 kat artar. Bu hastaların %80’ı yüksek doz kortikosteroid tedavisiyle gerilerler. 3-6 ay boyunca steroid tedavisi sonrası halen trombosit sayısı 30.000’in altında olan hastalarda, veya trombosit sayısını > 30.000 tutmak için çok yüksek doz steroid gereken hastalarda splenektomi uygulanır. Yüksek doz intravenoz immünoglobulin (2 gün boyunca 1 gr/kg/gün) özellikle hayatı tehdit eden hemoraji veya cerrahi öncesinde yararlıdır. Kortikosteroidlere yanıtsız hastalarda, intravenoz immunglobulin trombosit sayısını 1-3 gün içinde güvenli sınırlara ulaştırır. Splenektomi dediğimiz gibi trombosit sayısını korumak için yüksek doz kortikosteroid gerektiğinde uygulanır. Kortikosteroid tedavisi trombosit artışına neden olduktan sonra splenektominin uygulanması idealdir. Eğer cerrahi aktif kanama varlığında gerçekleştiriliyorsa ve trombosit sayısı 50.000’in altında ise, anestezi indüksiyonunda ve splenik pedikül bağlanmasından sonra trombosit vermek yararlı olacaktır. Bu konuda laparoskopik veya acil teknikle yapılan splenektomilerin sonuç açısından pek farkları yoktur ancak laparoskopik cerrahi iyilesmeyi hızlandırır. Cerrahiden en az 2 hafta önce polivalan pnömokok, Haemophilus influenza (B) ve meningokok aşıları postop bakteriyel sepsisi önlemek amacıyla tamamlanmalıdır. Splenektomiye refrakter kalan trombositopenilerde prednizona cevap yoksa rituximab veya siklofosfamid, azatiopurin gibi immünosupresif ajanlar denenebilir. Bunun dışında tedavide trombopoetin kullanımı ve kök hücre transplantasyonu tartışılmaktadır.
Trombotik Trombositopenik Purpura (TTP):
TTP ağır trombositopeni, mikroanjiyopatik hemolitik anemi, sarılık ve ateşle seyreden bir tabloya sahiptir. Von Willebrand faktörü (vWF) birbirine kovalent bağlarla bağlanmış bir seri vWF multimerinden oluşur. Fizyolojik koşullarda bir metalloproteaz, bu yüksek molekül ağırlıklı multimerleri ayırır. Edinilmiş TTP’de, bu metalloproteaza karşı oluşmuş antikor multimerlerin ayrılmasını engeller. Konjenital formundaysa, metalloproteaz yoktur. Her iki durumda da büyük vWF multimerleri trombositlere bağlanır ve küçük damarlarda mikrotrombüs oluşumuna neden olurlar. Tedavi taze donmuş plazma kullanarak büyük vWF multimerlerini ve antikorlarını plazma değişimi ile dolaşımdan uzaklaştırmaktır.
Heparine bağlı trombositopeni (HIT) Tip II:
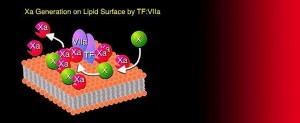 Klinik olarak HIT’ nin 2 şekli vardır: HIT TipI- selim, immun sistemle ilişkisi bulunmayan tip ve HIT Tip II- heparin-trombosit faktör 4 (PF4) kompleksinin yol açtığı immün kökenli sendrom. HIT Tip I’de heparin tedavisinin başlamasından 1-2 gün içinde gerçekleşen ve devam eden heparin tedavisine rağmen kendiliğinden ortadan kalkan bir trombositopeni vardır. HIT Tip II’de ise trombositopeni heparine maruz kalmadan 5 ila 10 gün sonra ortaya çıkar. Trombosit sayısında %50’den fazla azalma olması ciddi kabul edilir. Hastalarin %30’unda heparin verilmesini takiben trombosit sayısında ani düşmeler gözlenir, genelde bu hastalar son 3 ay içinde heparin almışlardır. HIT Tip II, heparin-PF4 kompleksine karşı gelişen IgG antikorlarından kaynaklanır. Bu antikor-heparin-PF4 kompleksi trombosit reseptörlerine bağlanır ve trombosit aktivasyonu ve agregasyonunu, beraberinde endotelyal doku faktörü ve koagülasyon kaskadını harekete gecirir. HIT tanısını koymak için laboratuar testlerine başvurulmalıdır. Diğer ilaç nedeniyle oluşan trombositopenilerin aksine, HIT kanamadan çok trombozla seyreden uzuv gangrenine ve hatta ölüme neden olur. Venöz tromboz arteryel tromboza gore 4 kat daha sık rastlanır. HIT Tip II şüphelenildiğinde, heparin hemen kesilmeli ve yerine danaproid, lepuridin veya argatroban gibi alternatif antikoagülanlar başlanmalıdır. Eğer HIT Tip II şüphesi varsa düşük moleküler ağırlıklı heparinler (LMWH) ile yüksek in vivo çapraz reaksiyon olasılığı nedeniyle kullanılmamalıdır. Ayrıca warfarin nedeniyle oluşacak protein C ve S eksikliği mikrovasküler trombozu arttıracağından, warfarin de kullanılmamalıdır. Yine trombosit suspansiyonlarından kaçınılmalıdır.
Klinik olarak HIT’ nin 2 şekli vardır: HIT TipI- selim, immun sistemle ilişkisi bulunmayan tip ve HIT Tip II- heparin-trombosit faktör 4 (PF4) kompleksinin yol açtığı immün kökenli sendrom. HIT Tip I’de heparin tedavisinin başlamasından 1-2 gün içinde gerçekleşen ve devam eden heparin tedavisine rağmen kendiliğinden ortadan kalkan bir trombositopeni vardır. HIT Tip II’de ise trombositopeni heparine maruz kalmadan 5 ila 10 gün sonra ortaya çıkar. Trombosit sayısında %50’den fazla azalma olması ciddi kabul edilir. Hastalarin %30’unda heparin verilmesini takiben trombosit sayısında ani düşmeler gözlenir, genelde bu hastalar son 3 ay içinde heparin almışlardır. HIT Tip II, heparin-PF4 kompleksine karşı gelişen IgG antikorlarından kaynaklanır. Bu antikor-heparin-PF4 kompleksi trombosit reseptörlerine bağlanır ve trombosit aktivasyonu ve agregasyonunu, beraberinde endotelyal doku faktörü ve koagülasyon kaskadını harekete gecirir. HIT tanısını koymak için laboratuar testlerine başvurulmalıdır. Diğer ilaç nedeniyle oluşan trombositopenilerin aksine, HIT kanamadan çok trombozla seyreden uzuv gangrenine ve hatta ölüme neden olur. Venöz tromboz arteryel tromboza gore 4 kat daha sık rastlanır. HIT Tip II şüphelenildiğinde, heparin hemen kesilmeli ve yerine danaproid, lepuridin veya argatroban gibi alternatif antikoagülanlar başlanmalıdır. Eğer HIT Tip II şüphesi varsa düşük moleküler ağırlıklı heparinler (LMWH) ile yüksek in vivo çapraz reaksiyon olasılığı nedeniyle kullanılmamalıdır. Ayrıca warfarin nedeniyle oluşacak protein C ve S eksikliği mikrovasküler trombozu arttıracağından, warfarin de kullanılmamalıdır. Yine trombosit suspansiyonlarından kaçınılmalıdır.
Tedavi için danaproid ilk iv yükleme dozu ağırlık ile belirlenir (60-90 kg, 3750 U), sonrasında ise 4 saat boyunca 400 U/L ve sonrada 4 saat boyunca 300 U/L olarak uygulanır. İdame dozu anti-Xa seviyelerine göre (hedef seviye 0.5–0.8 anti-Xa/mml) 150-200 U/L olarak 5 gün boyunca verilir. Danaproid %10-50 kadar hastada HIT antikorlarıyla çapraz reaksiyona girip tedavinin başarısızlığıyla sonuçlanabilir.
İki direkt trombin inhibitorü, lepirudin ve argatrobanda HIT Tip II tedavisinde kullanılmaktadır. Lepuridin aslında sülük tükrük bezinde bulunan hirudinden üretilmistir. Tromboemboli tedavisi icin gerekli lepuridin dozu 0.4 mg/kg yükleme dozunu takiben 0.15 mg/kg/L/saat idame dozudur. Tedavi için aktive parsiyel tromboplastin zamani (aPTT) normalin 1.5-2.5 katı olacak şekilde infüzyon hızı ayarlanır. Lepirudin böbrek yetersizliğinde göreceli kontrendikedir. Argatroban ise ufak polipeptid yapısında olmayan sentetik bir moleküldür ve geri dönüşümlü bir şekilde trombini inhibe eder. Argatroban tedavisi ise 2 mg/kg/dakika dozuyla başlatılır ve normalin 1.5-3 katı aPTT elde etmek üzere doz 10 mg/kg/dakikaya kadar çıkarılır.
Daha once HIT öyküsü olan hastalar heparinizasyon gerektiren kardiyak cerrahi için başvurduklarında HIT-IgG antikorları araştırılmalıdır. Eğer bu antikorlara artık rastlanmıyorsa, domuzdan elde edilen fraksiyone olmayan heparin ile standart antikoagülasyon sağlanabilir. HIT-IgG antikorları geçicidir; ancak bir HIT Tip II atağını takiben bir kaç hafta, hatta ay boyunca gözlenmeyebileceği dikkate alınmalıdır. Eger HIT-IgG antikorları tekrar uyarılırsa, genelde 5 günü izleyen bir dönemde yavaş yavaş gelişirler. Bir HIT atağı devam ederken kardiyak cerrahi gereksinimi olan hastalarda lepirudin, bivalirudin veya danaproid kardiopulmoner bypass için alternatif antikoagulan olarak kullanılabilir. Heparinle yıkamadan veya heparin kaplı kateterlerden kaçınılmalıdır.
Antiplatelet Ajanlar ve Anestezi
 Antiplatelet (antitrombosit, antiagregan) ajanlar aterosklerotik hastalıkların tedavisinde gittikçe artan bir öneme sahipler… Bu nedenle de anestezi için başvuran hastalarda giderek daha fazla sayıda artan antiplatelet kullanımına şahit oluyoruz. Peki bu ilaçların bizim için anlamı ne? Neler bilmeliyiz? İşte Dr Smart bu ay CEACCP’de yayınlanan yazısında bu konulara değiniyor.
Antiplatelet (antitrombosit, antiagregan) ajanlar aterosklerotik hastalıkların tedavisinde gittikçe artan bir öneme sahipler… Bu nedenle de anestezi için başvuran hastalarda giderek daha fazla sayıda artan antiplatelet kullanımına şahit oluyoruz. Peki bu ilaçların bizim için anlamı ne? Neler bilmeliyiz? İşte Dr Smart bu ay CEACCP’de yayınlanan yazısında bu konulara değiniyor.
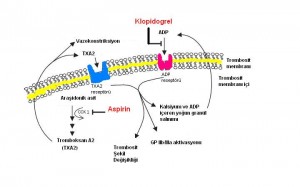
Aspirin:
Aspirinin antiplatelet özelliği siklooksijenaz-1 (COX-1) enzimini bir trombosit yaşam süresi boyunca geri dönüşümsüz olarak inhibe etmesinden kaynaklanıyor. Trombosit dönüşümü günde %10 olarak hesaplandığına göre, aspirin bırakıldığında trombosit fonksiyonlarının normale dönmesi 7-10 gün sonra yeni trombositlerin eskilerin yerini almasıyla mümkün olur. COX-1 aynı zaman da güçlü bir vazokonstriktör ve agregan olan tromboxan A2 (TXA2) yapımında da rol oynamaktadır. Aspirin COX-1 üzerine etkisi COX-2’ye kıyasla 50-100 kat daha fazladır, bu nedenle anti-inflamatuar etkisi için çok daha yüksek dozda alınması gerekir. Aspirin hızlı emilir ve yarı ömrü 15-20 dakika arasındadır. Sağlıklı gönüllülerde tek doz 100 mg aspirin alındıktan 1 saat sonra tromboxan B2 (ki bu aslında TXA2 metabolizma ürünüdür) miktarında %98 azalmaya neden olmaktadır ve trombosit agregasyon bozuklukları 10 gün boyunca devam etmektedir. Uzun süreli tedavi içeren 287 randomize kontröllü çalışmanın meta-analizinde, yüksek riskli hastlarda aspirinin vasküler ölümü %15 ve ölümcül olmayan vasküler olayları (miyokard infarktüsü ya da inme) %30 oranında azalttığı gösterilmiştir.
Dipiridamol:
Dipiridamol hem antiplatelet hem de vazodilatatör özellikleri içeren bir primidoprimidin türevidir. Genelde serebrovasküler hastalıkların tedavisinde aspirin ile beraber kullanılmaktadır. Etkisini fosfodiesteraz inhibitörü olarak intrasellüler cAMP artışı ve trombosit, endotelyal hücreler ve eritrositler tarafından adenozinin geri alınımını inhibe ederek gerçekleştirir. Fosfodiesteraz üzerindeki etkileri nedeniyle cGMP düzeyini arttırır ve lokal nitrik oksit etkilerini potansiyalize eder. Atılımı temel olarak safra üzerindendir ve terminal yarı ömrü ortalama 10 saattir. Tek başına veya aspirin ile kullanılması ile Avrupa İnme Engellenmesi Çalışmasında (European Stroke Prevention Trial (ESPS) ) etkinliği kanıtlanmıştır.
Thienopridinler:
Bu grupta tiklopidin ve klopidogrel bulunmaktadır. Bunların her ikisi de platelet agregasyonunu, trombosit yüzeyinde bulunan 3 ADP reseptöründen biri olan P2Y12 ADP reseptörünü geri dönüşümsüz inhibe ederek , engellemektedir. Araşidonik asit metabolizması üzerinde doğrudan etkileri yoktur. Her ikisi de aktivasyonları için karaciğere ihtiyaç duyan ön ilaçlardır ve trombositopeniye yol açabilirler. Ama tiklopidinin aplastik anemi ve ağır nötropeni meydana getirme potansiyeli daha yüksek olduğu için klopidogrel seçilen ilaç haline gelmiştir. Klopidogrel oral olarak alındığında hızla emilir ve geniş şekilde metabolize edilir. Aktivasyonu için sitokrom P450 sistemi tarafından tiofen halkasının oksidasyonu şarttır. Aktif metabolitinin eliminasyon yarı ömrü 8 saattir ve ADP reseptörü üzerindeki sistein kalıntıları ile geri dönüşümsüz bir disülfit bağı meydana getirerek etkisini gösterir. Maksimum inhibisyon (%50-60) 400 mg’lık bir yükleme dozu ile gerçekleştirildikten sonra daha düşük bir dozla tedavi idame ettirilir. Aspirinde olduğu gibi aktif ilaç yokluğunda trombosit fonksiyonları trombosit infüzyonları ile veya yeni trombosit oluşumunun beklenmesi ile düzeltilebilir.
GP IIb/IIIa reseptör antagonistleri:
GP IIb/IIIa reseptör antagonistleri temel olarak akut koroner sendromların tedavisinde ve perkutan koroner girişimlerde kullanılmaktadır. İlk uyarıdan bağımsız olarak trombosit aktivasyonunun son ortak basamağını engelleyerek etki gösterirler. Abciximab insan-fare monoklonal antikorlarından oluşmaktadır. %50 reseptör tutulumu ile trombosit agregasyonu ciddi şekilde azaltılmakta, %80 reseptör tutulumu ile ise neredeyse tamamen ortadan kalkmaktadır. Kanama zamanı ise ancak reseptör tutulumu >%90 olduğunda uzamaktadır. Yükleme dozunun ardından 12 saat infüzyon yapılmaktadır ve etkiler ilacın reseptöre yüksek affinite ile bağlanmasına bağlı olarak kesildikten 48 saat sonra da devam etmektedir.
Ikili Tedavi:
Aspirin ve klopidogrel antiplatelet olarak sinerjistik etki göstermektedir ve ağır intraoperatif hemoraji ve beklenmedik postoperatif hematom meydana getirebilirler. Şu anda ST elevasyonsuz akut koroner sendromunda, yüksek derecede infarkt riski taşıyan kronik stabil angina lı hastaların tedavisinde ve koroner stentler sonrasında aspirin ve klopidpgrel ile ikili tedavi önerilmektedir. ST segment elevasyonu göstermeyen akut koroner sendromunda tedavi en az 9-12 ay sürdürülmeli, kronik stabil angina da bu tedavi hayat boyu önerilmektedir. Stentler ise biraz daha karışıktır. Balon anjioplasti ile kıyaslandığında metal stentler (bare metal coronary stents; BMS) tekrar tıkanma riskini azaltmaktadır. İlaçlı stentler (Drug-eluting stents; DES) bu ihtimali epitelizasyonu ve neointimal kalınlaşmayı engelledikleri için daha da azaltmaktadırlar. Ancak epitelizasyondaki bu gecikme tromboz riskini arttırmakta ve bu artış stent sonrası 15. aya kadar devam etmektedir. Şu andaki tavsiyeler, BMS’de 4 hafta, DES’de en az 6 ay boyunca ikili tedaviye ara vermemek yönündedir ancak bu konuda daha fazla çalışma yapılması gerekmektedir. Giderek artan kanıtlar bu tedaviye 12 ay boyunca devam yönündedir ( Bkz. Güncel Anestezi Ağustos Makalesi).
Trombosit Fonksiyon Analizi:
Trombosit fonksiyon analizi ilaç etkinliğinin ölçülmesi için önemlidir ancak bu basit bir iş değildir ve yakın zamana kadar bu sadece bir kaç merkezde yapılabilir bir ölçümdü. Şu anda geliştirilmiş olan bir takım trombosit fonksiyon test cihazları ile bu yatak başında yapılabilir hale gelmektedir. İlk kabul edilen trombosit fonksiyon testi 1934’de Duke tarafından gerçekleştirilen kanama zamanı testiydi. Yaylı bir cihaz vasıtasıyla standart derinlik ve genişlikte bir kesi meydana getiriliyor ve tansiyon aleti manşonu 40 mmHg’ya kadar şişiriliyordu. Bir emici kağıt vasıtasıyla kanamanın durduğu zaman değerlendiriliyor ve kanama durana kadar geçen süre kaydediliyordu. Normal süre 2 ila 10 dakika arasındadır. Bu test invazif, yeterince hassas olmayan ve zaman alan bir testtir ancak doğal hemostazı kontrol etmesi ve pahalı teçhizat gerektirmemesi nedeniyle tercih edilebilir.
Trombosit aggrometresi ise altın standarttır ve hem tam kan veya trombositten zengin plazmanın bir takım değişik agonistlerle test edilmesi esasına dayanır. Tipik agonistler arasında araşidonik asit, trombin, ADP, adrenalin, kollajen ve ristosetin bulunmaktadır. Pek çok laboratuarda agonist 37 santigrad derecede trombositten zengin plazma içine bir küvete eklenmekte ve bu kuvet karıştırılmaktadır. Trombosit agregasyonu fotometrede ışık absorbsiyonunda bir artışa neden olmakta ve bu şekilde bir agregasyon eğrisi elde edilmektedir.
Agregometre halen sıklıkla kullanılan bir testtir ancak yapılması için eğitilmiş personel ihtiyacı, işlenmesi için örneğin bir laboratuara taşınması ve bunun ideal olarak örnek alındıktan sonraki 2 saat içinde gerçekleştirilme ihtiyacı kullanımını zorlaştırmaktadır. Hasta başında kullanılabilen bir alet olan PFA-100 bunun üstesinden gelmektedir. Bu alet kollajen-ADP ve kollajen-adrenalin ile kaplanmış zarlarda trombosit agregasyonunu ölçmektedir. Sitratlı tam kan, zardaki 147 mikrometrelik pencereden aspire edilmekte ve böylece yüksek akım şartları yerine getirilmektedir. Alet içinde bir trombosit tıkacı oluşmakta, ve bunun aldığı süre, kapanma süresi trombosit fonksiyonu göstergeleri olarak kullanılmaktadır. Bu test hızlı, kolaydır ve gerçekleştirilmesi için tek kullanımlık kartuşlarla çok küçük miktarda kana ihtiyaç duyar. Benzer hedeflerle geliştirilen monitörler arasında Cone ve platelet analizörü (yüksek akım hızında trombositlerin polistiren plakaya adhezyonunu ölçer), Ultega hızlı trombosit fonksiyon kiti (fibrinojen kaplı boncuklar ve trombosit aktivatörü kullanır) ve Plateletworks (ADP veya kollajen aktivasyonunu kullanır) sayılabilir. Tromboelastogram (TEG) ise tam kan örneklerinde gerçekleştirilen visko-elastik kan pıhtısı testidir ve pıhtılaşma kaskadı, trombosit fonksiyonu, trombosit- fibrin etkileşimi ve fibrinoliz hakkında bilgi verir. Her ne kadar tromboelastogram okumanın genişliği ile trombosit fonksiyonları açısından bilgi verse de fibrinin azaldığı durumlarda bu yanlış değerlendirmeye neden olabilir ve antiplatelet ajanlara bağlı bir disfonksiyonu direkt olarak ölçmeyebilir. Ancak TEG’deki son değişiklikler aspirin ve klopidogrelin etkilerinin ölçülebilmesini sağlamıştır. Trombositler araşidonik asit ve ADP içeren heparinli örneklerde (böylece trombin inhibe olmaktadır) aktivatör F ile karşılaşmakta ve böylelikle elde edilen okuma, ilk işlemsiz okuma ile karşılaştırılmaktadır. Bu şeklilde antiplatelet ajanların etkisi ölçülebilmektedir. Erken çalışmalar agregometre ile anlamlı bir ilişki göstermektedir.
Antiplatelet direnci:
Her ne kadar dipiridamol veya GP IIb/IIIa reseptör antagonistleri için az miktarda veri olsa da, aspirin ve klopidogrel çalışmaları göstermiştir ki antiplatelet ilaçları kullanan bir grup hasta halen tekrarlayıcı olaylarla karşılaşmaktadır. Bu “direnç” veya “cevapsızlık” kavramının ortaya atılmasına neden olmuştur. Aspirin direnci mekanizmaları arasında ilacın emilmesindeki problemler, ilaç etkileşimleri (örneğin ibuprofen aspirinin etki gösterdiği bölgeyi bloke eder), trombosit glikoproteinlerini veya COX-1 geninin genetik polimorfizm, katekolamin artışına bağlı artmış trombosit agregasyonu, hiperglisemi ve hiperkolesterolemi sayılabilir.
Tüm bunlar anestezi için ne getirir?
Antiplatelet ilaçlar belirgin şekilde perioperatif dönemde önem kazanmaktadır ancak bu konuda klinik prtaiğimizi yönlendirecek evrensel kurallar yoktur. Eldeki yayınlar aspirin, klopidogrel veya ikisinin beraber kullanıldığı yayınlarla sınırlıdır. Acil operasyonlarda antiplatelet tedaviyi ortadan kaldırmanın tek yolu trombosit vermektir. Ancak kanda aktif veya aktif olmak üzere bekleyen ön ilaç varlığında bu çözümde işe yaramayabilir.
Aspirin:
Eğer düşük doz aspirin durdurulursa, hem istenen etkisinin ortadan kalkması hemde potansiyel “rebound” fenomeni nedeniyle kardiovasküler riski arttırmaktadır. Cerrahi olmayan koroner arter hastalarında aspirinin kesilmesi ölüm ve miyokard infarktüsü riskini 2 ila 4 kat arttırmaktadır. Yine perioperatif dönemde yaşanan akut koroner sendromların %10’unda olay yaşanmadan önce aspirinin kesildiği göze çarpmaktadır. Kardiak olmayan cerrahide aspirinin hem kanama komplikasyonlarının derecesini hem de ölüm riskini arttırmadığına dair giderek artan kanıtlar bulunmaktadır. Bu nedenle, kardiak olmayan cerrahide kullanımının devamı önerilmektedir. Bu durumun istisnaları intrakranial cerrahi, prostatektomi ve kalça cerrahisidir. Her ne kadar aspirin genelde kalp cerrahisinden önce kesilse de bu durum merkezden merkeze değişmektedir. Ancak, koroner arter bypass cerrahisini takiben akut kanama durdurulduktan sonra aspirine erken başlamanın yararları gösterilmiştir. Şu ana kadar yapılan 3 büyük çalışma düşük doz aspirin altında spinal yada epidural blok ile artmış nöroaksiyel hematom riskini gösterememiştir, bu nedenle Amerikan Rejyonel Anestezi ve Ağrı Derneği düşük doz aspirini kesmeden nöroaksiyel blokları önermektedir ancak bu görüş Alman ve İspanyol eşdeğer toplulukları tarafından desteklenmemektedir.
Klopidogrel:
Her ne kadar yeterli klinik veri olmasa da, trombosit fonksiyonları üzerinde aspirine kıyasla daha etkili engellemeye neden olmaları ve buna bağlı intraoperatif kanama riski bu ajanların perioperatif dönemde devam edilmesini engellemektedir. Bazı merkezlerde operasyon öncesi klopidogrelden aspirine geçiş yapılmaktadır. Şu anda önerilen nöroaksiyel anestezi için klopidogrelin 7, tiklopidinin girişimden 14 gün önce kesilmesidir.
İkili Tedavi:
Aspirin ile klopidogrelin beraber kullanıldığı kardiak cerrahi vakalarında artmış kan kaybı, transfüzyon ve re- operasyon ihtiyacı gözlenmiştir. Nonkardiak cerrahi hastalarında ise bu risk %40 oranında belirtilmekte ve uygun hastalarda klopidogrelin cerrahiden 5-7 gün önce kesilmesi önerilmektedir. Ancak ikili tedavideki hastaların yüksek riskli hastalar olduğu akıldan çıkarılmamalı ve en azından aspirin ile tekli tedaviye devam edilmelidir.
Stentler:
Ne yazık ki stentli hastaların perioperatif dönemde nasıl tedavi edileceğine dair elimizde pek kanıta dayalı veri yoktur. Ancak antiplatelet ilaçların kesilmesinin bu hastalarda ölümcül olabileceği düşünülmektedir. Yakın zamanda yayınlanan bir derlemede şunlar önerilmektedir:
Tüm hastalarda düşük molekül ağırlıklı heparin profilaksisi devam ettirilmelidir ancak bu tek başına yeterli değildir.
Stent koyma girişimini takip eden ilk 3 ay boyunca sadece hayat kurtarıcı cerrahiler yapılmalıdır.
Bu ilk zaman sonrası, antiplatelet ajanları kesmek akılcı olmayabilir ve en iyisi tedaviyi değiştirmeden devam etmektir. Ancak seçilmiş operasyonlarda aspirin-klopidogrel rejimi kısa bir süre için aspirin+ düşük molekül ağırlıklı heparin rejimi haline getirilebilir.
Tüm bu durumlarda geliştirilmekte olan trombosit fonksiyon analizörleri bize ilaç etkinliğini söyleyerek yol gösterici olabilir.
Koroner Arter Stentleri ve Non-Kardiyak Cerrahi
Artık balon anjioplastinin nerede ise yerini almis olan koroner stent uygulanmis hastalarla non-kardiyak cerrahi icin anestezi vermek amaciyla cok karsilasir olduk. Akut stent okluzyonunun morbidite ve mortalitesi yuksek oldugu icin antitrombotik profilaksiye cok dikkat edilmesi gerekiyor. BJA 98 (5): 560’da konuyu daha once yayinlanmis literatur isiginda ayrintilari ile inceleyen uzun bir yazi cikti. Olabildigince ozetlemeye calisacagim:
Koroner stentlerin 2 ana tipi var: bare metal stents (BMS, metal stentler) ve drug-eluting stents (DES, ilac salinimli stentler). BMS’ler ile fazla restenoz (%12-20) gorulmesi nedeniyle 1990’larda DES’ler kullanilmaya baslandi. Restenoz stent etrafindaki yara dokusunun iyilesme surecinin (neointimal hiperplazi) bir yan etkisi. Islemi takiben bu surec 3 ayda tepe noktasina, 3-6 ayda ise bir platoya ulasiyor. DES’lerde stent bolgesindeki duz kas proliferasyonunu ve neointimal hiperplaziyi onlemek uzere stent, antiproliferatif madde iceren bir polimerle kapli; restenoz insidansı %5. DES’lerin salgiladiklari maddeye gore su anda kullanilan 2 major tipi var: sirolimus (‘Cypher’ stent) veya paclitaxel (‘Taxus’ stent). Sirolimus (rapamycin) potent immunosupresif ve antimitotik etkileri olan makrolit grubu bir antibiyotik. Ilacin cogu stentten 28 gunde saliniyor, 60 gunde ise bitiyor ve geriye BMS kaliyor. Paclitaxel ise hucre bolunmesini inhibe eden potent bir antitumor ilac. %10’u 10 gunde serbestleniyor, kalani ise stentte kaliyor. 6–12 ay boyunca DES’lerin BMS’ler kadar iyi bir guvenlik profili oldugu gosterilmis. Her iki stent tipinin okluzyon mekanizmasi farkli: BMS’de neden neointimal hiperplazi; DES bu sureci inhibe etmekle beraber stentin ilac kaplamasi ortadan kalkinca tromboza egilimli oluyorlar, ayrica ilac tumuyle bittikten sonra gelistigi dusunulen endotelyal disfonksiyona da neden olabilmekteler.
Antiplatelet etkili ajanlar:
Asetil salisilik asit deriveleri
Aspirin
Diflunisal
Tienopiridinler
Klopidogrel
Tiklopidin
Glikoprotein IIb/IIIa inhibitorleri
Tirofiban
Absiksimab
Eptifibatid
Pirimidopirimidin derivatifleri
Dipiridamol
Koroner stentler ve antiplatelet tedavi
Koronere temas eden metal stent trombojenik etkili. Stent okluzyonuna bagli miyokard infarktusu insidansi %50, mortalitesi ise %20. Gunumuzde bu komplikasyonu engellemek icin aspirin ile kombibe bir tienopiridin kullanilmakta. Baslangicta tiklopidin+aspirin kullanilmisken bunun yerini cogu yerde daha iyi tolere edilen ve ciddi yan etkileri daha az olan klopidogrel almis durumda. Klopidogrel bir pro-drug; P450 isoenzim CYP3A4 ile aktif sekline metabolize olunca P2Y 12 adenosin difosfat (ADP) trombosit reseptorunu inhibe ediyor. Sonucta fibrinojenin trombosit glikoprotein IIb/IIIa reseptor kompleksine baglanmasi inhibe oluyor ve ADP stimulasyonuna bagli trombosit aggregasyonu engelleniyor. En sik kullanilan antitrombotik stratejide BMS implantasyonu oncesi 300–600 mg klopidogrel yukleme dozu veriliyor, sonra islemi takiben 4-6 hafta aspirin+ klopidogrel rejimine devam ediliyor. Daha sonra omur boyu dusuk doz aspirin veriliyor. Sorunsuz islemlerde ilk 30 gunde stent trombozu bu rejimle %1’in altinda.
DES daha uzun ikili tedavi gerektiriyor. Bu tip stentler neointimal hiperplaziyi onledigi gibi reendotelializasyonu da geciktirdiginden metalin dolasimla temas suresini uzatiyor. Antiplatelet tedavinin stent tam reendotelialize olana dek surdurulmesi gerekiyor; ancak su anda yeterli reendotelializasyonu gosterecek rutin bir test yok. Calismalar dogrultusunda ureticiler tedavinin sirolimus-salinimli stentlerde en az 3 ay, paclitaxel icerenlerde ise 6 ay devam ettirilmesini oneriyorlar. Ancak daha yeni calismalara gore bu sure en az 1 yil olmali, elbette antiplatelet tedavinin potansiyel problemleri de bu durumda unutulmamali!
Tedavinin erken kesilmesi tromboz gelisiminde en onemli faktor. Diger risk faktorleri ise bobrek yetersizligi, diabetes mellitus, dusuk kardiyak ejeksiyon fraksiyonu ve bifurkasyon lezyonlarini icine alan girisimler. Antiplatelet tedavinin yuksek riskli hastalarda bir yildan da uzun surdurulmesi tartisilmakta. Perioperatif donemde klopidogrelin kesilmesine bagli istenmeyen kardiyak olay gelisme riski bilinmemekte, ancak bu durum ozellikle yeni stent takilmislarda ve yakin donemde akute koroner sendrom gecirmis hastalarda mutlaka dikkate alinmalidir.
Non-kardiyak cerrahi oncesi koroner revaskularizasyon
SIGN 96 dokumanina gore kardiyak semptomlar anstabil degilse major veya orta riskli non-kardiyak cerrahi oncesi koroner arter by-pass graftlemesi (CABG) onerilmiyor, anstabil vakalarda da uzun donem prognoza gore endikasyon konuyor. Endikasyonu olan durumlarda balon anjioplasti ve stent uygulamasi, CABG ile ayni mortaliteyi tasimakla birlikte daha az invazif ve ekonomik. Tabii diabetik ve coklu damar hastaligi olanlarda CABG tercih edilecek yontem. CABG sonrasi, non-kardiyak cerrahi en az 30 gun ertelenmeli.
Stenti izleyen bir yil icinde non-kardiyak cerrahi sonrasi iskemik olay insidensinin yuksek oldugu bildirilmekte. Rehberler koroner stent sonrasi 4 hafta antiplatelet tedavi yapilabilmesi ve re-endotelializasyonun tamamlanabilmesi icin, non-kardiyak cerrahinin en az 2 hafta, ideal olarak ise 4-6 hafta ertelenmesini onermekteler. Ancak bu rehberler BMS’yi refere etmekte ve DES icin bir oneride bulunmamaktalar.
Perioperatif antiplatelet tedavi: kanama mi – tromboz mu?
Ikili tedavi kanama ve tromboz arasi dengeyi saglamali. Ancak perioperatif donem bu acidan bir acmaz. Intraoperatif hemostatik reaksiyona bagli major cerrahi sonrasi cogu hasta hiperkoagulabl bir donem yasamakta. Tromboelastografi bu donemin en az 7 gun surdugunu gostermekte. Pihti olusumu hizlanmakta, reaksiyon zamani (r-time) kisalmakta, pihti strength artmakta ve maksimum amplitutte (MA) postoperatif surekli bir artis olmakta. Cerrahinin bitiminden sonra 2 saat icindeki yukselmis MA(68 mm)’un infarktus de dahil trombotik postoperatif komplikasyonlar icin %80 sensitif, %62 spesifik bir prediktor oldugu gosterilmistir. Hiperkoagulabilite cerrahi stres cevap suresinden de uzun bir sure devam etmekte ve koagulasyonun ne zaman normale dondugu net bilinmemektedir. Bu donemdeki hiperkoagulabilite fibrinojen artisindan cok oncelikle trombosit aktivitesinden kaynaklaniyor gibi gorunmekte, ki bu durum standart koagulasyon monitorizasyonu ile belirlenememektedir. ADP’nin indukledigi trombosit aggregasyonunda cerrahi sonrasi 24-48 saatte ciddi bir artis olmakta; bu durumun flow sitometri profili ile iliksisi yok ve bu da trombositlerin ameliyat sonrasi aktive olmadigini gosteriyor. Fibrinojen artisi 48 satte ortaya cikiyor ve postoperatif 7. gunde bile devam ediyor. Plasminojen aktivator inhibitorü-1 duzeyinde cerrahinin bitiminde bir peak oluyor ve 24 saat sonra bile bu duzeyde devam ediyor. Trombin–antitrombin kompleksinde artis izlenmiyor, hatta intraoperatif donemde duzeyi dusuyor. Sonucta trombin olusumu azaliyor ve operasyon sonrasi fibrinoliz bozuluyor. Her ne kadar trombositler aktive olmasa da, aggregasyon calismalarinda gosterildigi gibi aktive olmaya egilimli hale geliyorlar ve postoperatif 7. gunde artmis bit trombosit sayisi ortaya cikiyor. Koruyucu antiplatelet tedavinin bu perioperatif hiperkoagulabl donemde kesilmesi, yeterli endotelializasyonun olmadigi stentlerde akut stent trombozu ile sonuclaniyor. Aksi durumda ise major kanama komplikasyonlari olabiliyor. Klopidogrel-aspirin kombinasyonu sinerjistik etki ile kanama zamanini uzatiyor. Kanamada artis ozellikle CABG gecirecek klopidogrel alan hastalarda bildirilmis. Ancak non-kardiyak cerrahi ile ilgili bilgi az; bir calisma transfuzyon gereksiniminde diger hastalara gore artis olmadigini , bir digeri ise kanamaya bagli major morbidite olmadigini bildirmis).
Antiplatelet ajanlarin trombosit fonksiyonuna etkisi
Tienopiridin ve aspirin sonrasi trombosit fonksiyonlarinda degisiklik hastaya gore degismekte. Klopidogrel’in metabolizmasi genetik degiskenlik gosteriyor (sitokrom P450 izoenzim); ilaca rezistans gorulebiliyor; enzim aktivitesi ne kadar fazla ise trombosit aggregasyonu o kadar azaliyor. CYP3A4 izoenzimi inhibe eden ilaclar (itraconazole, ketoconazole, clarithromycin, erythromycin, ritonavir ve greyfurt suyu) unutulmamali. Aspirine rezistans da bildirilmis; aspirinin COX-1’in irreversibl asetilasyonuna bagli trombositlerde tromboksan A2 yapimini azaltici etkisi bu durumda yetersiz kaliyor ve trombosit aktivas ve aggregasyonunu onleyici etkisi gorulmuyor. Tromboksan A2 olusumunu olcen veya tromboksan-bagimli trombosit fonksiyonunu degerlendiren testlerle bunu ortaya koymak mumkun. Aspirinin etkisizligi azalmis bioyararlanima, yetersiz doz veya emilim, artmis metabolizma, ilac etkilesimi, COX-1 veya tromboksan uretimine katilan diger genlerin polimorfizmi, asiri trombosit yapimi trombosit aktivasyonunda alternatif yollarin olmasi, trombosit disi tromboksan sentezinde up-regulasyon gibi nedenlere bagli olabiliyor. Yuksek uriner 11-dehidrotromboksan B2 duzeyleri aspirin rezistansini gosteriyor ve ciddi vaskuler problemler ortaya cikiyor. Bu iki ilaca rezistan hastalarda klinik etki icin daha yuksek dozlar gerekebiliyor.
Antiplatelet ajanlarin trombosit fonksiyonuna etkisinin monitorize edilmesi
Trombotik komplikasyonlari onlemek, kanamayi engellemek veya rejyonel anestezi oncesi ilaci kestikten sonra trombosit fonksiyonlarini gormek icin rutin ve basit bir teste gerek duyulmakta. Standart koagulasyon testleri, protrombin zamani (PT) ve aktive parsiyel tromboplastin zamani (aPTT) trombosit fonksiyonunu gosteremiyor. Kanama zamani trombosit fonksiyonunu ve ilaclarin etkisi gostermek icin uygun olmakla beraber Perioperatif kanama ile uyumlu degil. Ilaclarin plazma konsantrasyonu da farmakodinamik etkinliklerini tam ortaya koyamamakta. Bu nedenle cesitli testler uzerinde calisilmakta. ‘Optical light transmission platelet aggregometry’ altin standart olarak kabul edilmekte, ancak cok zaman aliyor. Diger dikkate deger asagidaki diger testlerin etkinligi degisken (testleri Ingilizce biraktim):
Tromboelastografi: Bu bir tam kan koagulasyon monitoru, trombosit aggregasyon bozukluklarini gosteriyor ama aspirine bagli adezyon ve endotelyal defektleri, klopidogrele bagli ADP reseptor blokajini saptayamiyor. Klopidogrel ile aggregometride trombosit inhibisyonu gosterilen hastalarda MA normal bulunuyor. Trombin olusumu olmaksizin reptilaz ve faktor XIIIa kullanarak pihti olusturan TEG’in yeni bir modifikasyonu bu problemi ortadan kaldirmakta. Ilaca bagli trombosit inhibisyonunun derecesini olcmek icin trombosit agonistleri (aspirin icin arasidonik asit, klopidogrel icin ADP) ekleniyor. Bu modifikasyonu aggregometri ile kiyaslayan bir calisma, metodun aspirinin aggregometride gorulen inhibitor etkisinin %90’ini, klopidogrelin ise %70’ini gosterdigini belirtmekte.
Plateletworks analyser: Tam kanda aggregasyonun yuzdesini olcuyor.
Ultegra rapid platelet-function assay: Aggregometriye benziyor.Tam kan kullanarak trombosit aggregasyonunun hizini ve boyutunu optik olarak olcuyor.
Platelet function analyser: Trombosit plaginin, kollajenle ve buna ek olarak ya epinefrin ya da ADP ile doyurulmus bir membrandaki acikligi kapatma suresini olcuyor. Aspirin epinefrin kapanma zamanini, klopidogrel ise ADP kapanma zamanini uzatiyor. Ancak klopidogrel icin sonuclari degisken.
Stentli hastalarda antiplatelet tedavinin perioperatif donemde idaresi ?
Elektif veya acil non-kardiyak cerrahi gecirecek hastalarda ilaclarin kesilmesi, yeniden ne zaman baslanacagi konusundaki bilgi birikimi cok az.
Elektif non-kardiyak cerrahi gecirecek hastalar
Stent trombozu ve perioperatif kanama riski hasta bazinda degerlendirilmelidir. Tutum hasta, kardiyolog, cerrah, hematolog ve anestezistin ortak kararina gore belirlenmelidir. Uygulama cesitli faktorlere bagli:
Cerrahi ve hemorajik riskin degerlendirilmesi:
Planlanan ameliyat ve anestezinin turu ve olasi komplikasyonlar neler?
Kanama riski nedir?
Baksa kisisel hemorajik risk faktorleri var mi?
Asiri kanamanin sonucleri neler?
Cerrahi ne kadar gerekli?
Cerrahinin aciliyeti ne- ertelenebilir mi?
Cerrahinin olasibaska alternatifleri var mi?
Hastanin trombotik riskinin degerlendirilmesi:
Stent ne zaman yerlestirilmis?
Stentin tipi ne?
Nereye ve kac stent yerlestirilmis?
Revaskularizasyon tamamlanmis mi?
Oncesinde stent trombozu oykusu var mi?
Hangi antipleteled tedavi uygulaniyor ve onerilen tedavi suresi nedir?
Hasta stent trombozu icin baksa riski faktorleri (diabet, renal bozukluk, dusuk ejeksiyon fraksiyonu) tasiyor mu?
Baksa trombotik risk faktoru var mi?
Stent trombozu riski en fazla yakin zamanda multipl DES takildiginda gorulmektedir. Trombozun sonuclari stentin proksimal LAD (left anterior descending) veya sol ana koronerde oldugu durumlarda, distal stentlere oranla daha ciddi olacaktir. Hemoraji riski cok onemlidir. Risk dusuk ise ikili antipletelet tedaviye devam etmek mumkundur. Fazla kanayacak hastalarda kanamanin sonucu ciddi olacagindan klopidrogel gibi bir ajanin kesilmesi gerekir. Tienopiridin kesilecek ise, klopidogrel 7 gun, tiklopidin 14 gun once kesilmelidir. Bu oneriler trombositlerin ortalama 10 gun olan yarilanma omrune ve ajanlarin farmakokinetigine dayanmaktadir.
Cerrahi de onayliyorsa mumkun oldugunca aspirin perioperatif donemde devam etmelidir, zira kesilmesi akut koroner sendrom ve stent trombozu icin risk faktorudur. Aspirinin ciddi kanama komplikasyonuna yol actigi operasyonlar sadece intrakraniyal cerrahi ve transuretral prostatektomidir.
Antitrombotik tedavinin alternatifi konusunda fikir birligi yoktur. Nonfraksiyone iv infuzyon halinde heparin veya sc dusuk molekul agirlikli heparin (LMWH) kullanimi tienopiridin kesildiginde onerilmekle beraber etkinligi kanitlanmamistir. Heparin icin hedef aPTT degeri ya da profilaktik veya terapotik LMWH dozu icin kesin bir oneri yoktur. Akut koroner sendromda tedavi dozu LMWH’in (gunde 2 kere sc enoxaparin 1 mg/ kg) erken donemde yarar sagladigi INTERACT serisinde gosterilmistir. Ancak heparin tedavisi stent trombozundan korumamakta ve antiplatelet etki gostermemektedir. Ayriva heparin reboundu (nonfraksiyone heparin infuzyonunun ani kesilmesi ile gorulen hiperkoagulasyon) dikkate alinmalidir.
Daha yeni bir uygulamada da klopidogrel major cerrahiden 5 gun once kesilmekte, 3 gun once hasta yatirilmakta ve bir tirofiban (glikoprotein IIb/IIIa inhibitor grubu bir antikoagulan) ile beraber heparin infuzyonuna baslanmaktadir. Infuzyon ameliyattan 6 saat once kesilmektedir. Postoperatif 1. gun klopidogrel 300 mg yukleme dozu ile yeniden baslanmakta ve rutin idame dozunda devam edilmektedir. Aspirine ise ara verilmemektedir.
Ikili antiplatelet tedavi alanlarda trombosit infuzyonu yapilip, fonksiyonlarinin kabul edilebilir sinirda oldugu test ile kanitlanmadan rejyonel anestezi yapilmasi onerilmemektedir. 2003 ASRA rehberi trombosit transfuzyonu yapilmaksizin, klopidogrelin en az 7 gun, tiklopidinin en az 14 gun once kesilmesini onermektedir. Epidural kateterin cekilme zamani ve ilacin tekrar alinma zamani iyi dusunulmelidir. Ilacin kateter icin geciktirilmesi stent trombozu riski yaratabilir. Aspirin ve NSAID’ler epidural veya spinal anestezide spinal hematom acisindan ek risk getirmemektedir.
Acil non-kardiyak cerrahi gecirecek hastalar
SIGN 96 dokumani ivedi veya acil non-kardiyak cerrahide mumkunse ikili antiplatelet tedavinin devamini onermektedir. Ancak kanama riski fazla ise tedavi kesilmeli ve olabildigince erken yeniden baslanmalidir. Elektif cerrahide anlatilan kanama ve tromboz riski degerlendirmesi bu vakalarda da gecerlidir.
Cerrahinin kanama riski yuksekse veya noroaksiyel blok gerekliyse onceden trombosit transfuzyonu gerekebilir. French Health Products Safety Agency 2003’de konuyu incelemis ve su onerileri yapmistir (99, 100):
Invazif islemlerde trombosit sayisini >50.000/mikrolitre yapana dek trombosit transfuzyonu verin.
Standart hemorajik riski olan cerrahi icin trombosit disfonksiyonu yoksa trombosit sayisini >50.000/mikrolitre yapana dek trombosit transfuzyonu verin.
Norosirurji, gozun arka segmentini icine alan oftalmik cerrahi icin trombosit sayisini >100.000/mikrolitre yapin.
Spinal anestezi icin trombosit sayisini >50.000/mikrolitre, epidural icin >80.000/mikrolitre yeterlidir.
Trombosit transfuzyonu ile klopidogrel tedavisi trombosit aggregasyonunu maksimum %40-60 inhibe edecektir. Normal sartlarda 1 unite trombosit konsantresi trombosit sayisini en az 5.000/mikrolitre yukseltecektir. Verilen trombositin kantitesini tayin icin modifiye TEG sonuclarindan yararlanilmasi uygun bir strateji olabilir.
Hemoraji riski dusuk, stent trombozu riski yuksek ise antiplatelet tedavinin devam ettirilmesi ve onceden trombosit transfuzyonu yapilmamasi uygun olabilir. Bu durumda cross icin kan alinmasi ve muhtemel trombosit transfuzyonu gereksinimi icin onceden laboratuar ile gorosolmesi onemlidir. Ciddi kanama riskli hastada potansiyel strateji profilaktik aprotinin veya rekombinan faktor VII kullanimini icermektedir. Aprotininin CABG operasyonunda MI riskini arttirdigi gosterilmemis olmakla birlikte non-kardiyak cerrahide stent trombozuna etkisi calisilmamistir. Ortopedik vakalarda antifibrinolitiklerin kan transfuzyonunu azaltmasi ile ilgili calismalar da kisitlidir. Kontrolsuz kanamada rekombinan faktor VII kullanimi tartismalidir; retrospektif veriler etkinligini gostermis olmakla beraber muhtemelen non-hemorajik nedenlerle mortaliteleri yuksektir. Antiplatelet tedavi alanlarda kanama nedeni genellikle trombosit disfonksiyonu oldugundan trombosit transfuzyonu yapilmasi daha mantiklidir.
Klopidogrelin ameliyat sonrasi yeniden baslanmasi
Tienopiridinler ameliyat sonrasi kullanimlari guvenli oldugunda olabildigince erken yeniden baslanmalidir. Zamanlamaya cerrah, anestezist ve kardiyolog beraber karar vermelidir. Ilac baslanmasi postoperatif kanama riski azalana, takilmis kateterler cikartilana gerekirse oncesinde trombosit transfuzyonu yapilana dek ertelenmelidir. Oral alamayan hastalarda alternatif antiplatelet stratejiler dusunulmelidir. Klopidogrel yeniden baslandiginda maksimum trombosit aggregasyonu 3-5 gun sonra olacaktir; kanama zamani bazal degerin 1.5-3 katina 3-7 gunde ulasacaktir. Baslangic yukleme dozu olarak onerilen 300 mg’dir, ancak kardiyologlar etki balsama suresini kisaltmak icin 600 mg dozunu giderek daha fazla uygulamaktadir. 600 mg ile antiaggregan etki 2 saatte gorulebilmekte, 300 mg ile ise 6 saat sonra baslamaktadir. Stent trombozunun erken ortaya ciktigi dusunuldugunde erken tedaviye baslamak mantikli gorunmektedir. Ama avantaj ve dezavantajlar dikkate alinmalidir. Yuksek riskliler ile TEG’de MA’u uzamis hastalarda klopidrogel yukleme dozu yararli olabilir.
Postoperatif monitorizasyon
Klopidogreli erken kesilmis stent tromboz riski yuksek hastalar surekli EKG monitor izlemi ve duzenli kardiyolog muayenesi imkani olan yogun bakim unitesinde izlenmelidir. Izleme suresinin optimumu bilinmemektedir. Stent trombozunun erken postoperatif donemde oldugu dusunulse de daha gec vakalar da bildirlimistir. Antiplatelet tedavi yeniden baslanip etkinligi test edilene dek yogun izlemin surdurulmesinde yarar vardir.
Perioperatif stent trombozundan suphelenildiginde onerilenler
Belirtiler nonspesifik olabilir, gogus agrisi, nefes darligi, hipotansiyon, aritmiler, kardiyak arrest gorulebilir. Stent trombozundan suphelenildiginde hemen onlemler alinmali ve kardiyolog ile temasa gecilmelidir. Tromboz durumunda hasta girisimsel kardiyoloji unitesine transfer edilmelidir. Acil anjiografiyi takiben oncelik tikali stentin ve hedef damarlarin acilmasidir. Agresif antikoagulan, antiplatelet ajan (heparin, klopidogrel, aspirin, GpIIb/IIIa inhibitorleri) gerekebilir. Ancak yeni gecirilmis operasyon bunlarin kullanimini kisitlayabilir. Eger bu tur bir tedavi sartsa daha kisa etkili kucuk molekullu GpIIb/IIIa inhibitorleri (eptifibatid veya tirofiban) monoklonal antikor inhibitoru absiksimaba tercih edilmelidir.
SonucStentli hastalarda anestezist, kardiyologun tromboz korkusu ile cerrahin kanama korkusu arasinda dengeyi kurmada vital rolu oynar. Stent sonrasi hastada 1 yil icinde non-kardiyak cerrahi gecirme geregi varsa kardiyologlar DES yerine BMS yerlestirmeyi tercih etmelidir (4). Yakin zamanda stent yerlestirilmis hastada klopidogrelin kesilmesi guvenli hale gelene dek elektif ameliyat ertelenmelidir. Su anda bu hastalarin perioperatif idaresi ile ilgili yeterli veri bulunmamaktadir.